Ginecologia e Ostetricia
Ginecologia e Ostetricia

L'Istituto Es dispone di un AMBULATORIO DI GINECOLOGIA.
La visita ginecologica ha una funzione sia diagnostica che preventiva per patologie a carico dell'apparato riproduttivo della donna.
Durante la visita può essere eseguita anche l'ecografia transvaginale e il PAP-test (come screening preventivo per il tumore della cervice).
+++++++++++++++++
CONTROLLO GINECOLOGICO PERIODICO
La visita ginecologica per controllare il tuo stato di salute è fondamentale
La visita ginecologica consiste in un’accurata ANAMNESI, e tiene in considerazione il motivo principale della visita: controllo di routine o patologia specifica.
Il medico effettua anche L'ESAME DEL SENO, mediante ispezione e palpazione, per verificare che non vi siano noduli o altre anormalità.
La vista può essere completata da un’ECOGRAFIA TRANSVAGINALE, per valutare la presenza o il sospetto di patologie come fibromi, polipi endometriali o cisti ovariche.
+++++++++++++++++
È disponibile anche l'AMBULATORIO DELLA FERTILITA', per una prima valutazione e inquadramento delle problematiche.
MEDICINA DELLA FERTILITA': VISITA E DIAGNOSI PRECOCE, SENZA ATTESE!
Accedere ai Servizi del Sistema Sanitario Nazionale (SSN) per una coppia è diventato complicato e le attese per una visita specialistica sono lunghissime.
Presso il nostro Poliambulatorio il dott. Claudio Castello effettua una prima visita per determinare eventuali alterazioni, patologie o malattie sistemiche o genetiche e inquadrare esattamente la problematica.
📎 Dott. CASTELLO CLAUDIO
+ specialista in Ginecologia e Ostetricia
+ con competenze in sterilità di coppia e fisiopatologia della riproduzione
+ Responsabile scientifico e trattamento del centro FIVET dell’ospedale Maria Vittoria
+++++++++++++++++
L'AMBULATORIO DI OSTETRICIA segue invece la gravidanza per tutta la sua durata, fino alla nascita del bambino.
Inoltre:
CORSI PRE E POST PARTUM tenuti dalle nostre ostetriche
https://www.poliambulatorioes.it/684/servizio-ostetricia
MANUELA TUROLLA e TIZIANA CRIVELLARI:
+ DIVENTIAMO GENITORI: incontri per la coppia in attesa
+ ALLATTAMENTO AL SENO: latte e … coccole!
+ PREPARAZIONE E RECUPERO PERINEALE IN GRAVIDANZA E POST-PARTUM
+ FITNESS MAMMA - BIMBO

OSTETRICA
OSTETRICA
Manuela Turolla
Svolgo la mia professione dal 2004 e dal 2006 lavoro presso l’Ospedale Maria Vittoria di Torino presso la Struttura Complessa di Ostetricia II livello e Ginecologia I livello.
Negli anni ho prestato assistenza alle donne durante il parto ed il puerperio e l’allattamento.
Dal 2018 lavoro presso gli Ambulatori della stessa struttura, dove ho maturato competenze ostetriche nell’ambito:
- dell’ecografia e diagnosi prenatale,
- della gravidanza a rischio e
- dei corsi di preparazione al parto.
Per quanto riguarda la riabilitazione del pavimento pelvico ho conseguito il master in Trattamento delle Disfunzioni Pelvi-Perineali presso l’Università degli Studi di Milano-Bicocca..
Nella mia esperienza lavorativa ho incontrato molte donne che dopo il parto presentavano problemi come:
- incontinenza urinaria,
- dolore alla cicatrice perineale
- prolasso
PREVENZIONE
La prevenzione delle lacerazioni perineali e la comprensione dei meccanismi di risposta del pavimento pelvico sono gli elementi chiave da mettere in pratica durante il travaglio ed il parto, per avere meno paura e imparare ad ascoltare il proprio corpo.
Partorire con il perineo integro è possibile!
Il corso di Formazione e Recupero Perineale è pensato per le donne in gravidanza per prepararsi al meglio al parto con esercizi pratici di respirazione e stretching e può essere svolto a piccoli gruppi. Necessario partecipare con abbigliamento comodo e tappetino. Ciclo di 2 incontri da 2 ore.
Per le donne che lo desiderano c’è la possibilità di fare sedute individuali con valutazione clinica e dimostrazione pratica del massaggio perineale in preparazione al parto e consigli personalizzati.
1 ora il primo incontro, successivi, da valutare su richiesta della donna, di 30 minuti.

TRATTAMENTO
Dopo il parto, in caso di incontinenza urinaria o dolore perineale, è possibile fare degli incontri individuali per la riabilitazione del pavimento pelvico.
Il primo incontro è il più lungo, dura un’ora e comprende la raccolta dell’anamnesi, la valutazione clinica, la definizione dell’obiettivo terapeutico e l’impostazione del “lavoro” da fare a casa.
Durante i successivi incontri invece verrà valutato l’andamento clinico e avranno durata di circa 30 minuti. Il raggiungimento dell’obiettivo terapeutico dipende da diversi fattori personali, per questo motivo consiglio almeno 5 incontri dopo la prima valutazione.
FITNESS MAMMA BIMBO
Dopo il parto c’è la voglia di tornare in forma ma non tutte le attività sportive sono indicate per una mamma che ha partorito da poco.
Nel rispetto dei cambiamenti fisiologici che si attraversano dopo il parto, propongo degli esercizi di ginnastica dolce, che possono essere fatti insieme al proprio bambino. Si tratta di esercizi adattati per il post partum che oltre al perineo si prendono cura anche della schiena, delle spalle e della pancia. Incontri da 40 minuti (10 minuti di preparazione, eventuali cambi di pannolino). Da iniziare dopo il controllo post-partum. Ciclo da 4 incontri, necessario abbigliamento comodo, tappetino e copertina/telo per il bimbo.


OSTETRICA
OSTETRICA
TIZIANA CRIVELLARI
Professionista con esperienza pluriennale in ambito ostetrico/ginecologico, con formazione in ambito sanitario e forte attitudine all’accudimento continuo.
Ottime doti di gestione dell’assistenza ostetrica e ginecologica, in particolare in ostetricia nella fase pre-natale della gravida e puerperale, con capacità nell’accudimento madre-neonato ed avviamento all’allattamento.
In grado di gestire in piena autonomia travaglio e parto e di strumentare in sala operatoria tagli cesarei e piccoli interventi di ginecologia.
Conduttrice di CORSI PRE E POST PARTUM:
+ ACCOMPAGNAMENTO ALLA NASCITA
+ MASSAGGIO INFANTILE
+ AVVIO ALL’ALLATTAMENTO
+ COUNSELING PRE e POST NATALE




Laureato in Medicina e Chirurgia presso l’Università degli Studi di Torino nell’anno 2002, ha conseguito la specialità in Ostetricia e Ginecologia nel 2007 presso lo stesso Ateneo, frequentando dal 2000 la Seconda Clinica di Ginecologia ed Ostetricia e il Reparto di Medicina Materno Fetale dell’Ospedale ad Alta Specializzazione in Medicina Materno Fetale OIRM - Sant’Anna di Torino, perfezionando la chirurgia ginecologica laparoscopica e la chirurgia d’urgenza presso la Divisione di Ginecologia e Ostetricia dell’Ospedale Mauriziano di Torino ed i reparti di chirurgia d’urgenza degli Ospedali Molinette e Giovanni Bosco di Torino.
Vincitore di Borsa di Studio Regionale su:
“Associazione tra colonizzazione neonatale da Ureaplasma urealyticum, basso peso alla nascita e parto pretermine” presso il Laboratorio di Microbiologia Clinica dell’Ospedale S.Anna di Torino, è membro del “Gruppo di lavoro sulle malattie sessualmente trasmissibili (GLIST)” – dell’Associazione Microbiologi Clinici Italiani (AMCLI) – dal 2007 ad oggi.
Dal 2008 al 2010 ha lavorato come Dirigente medico di ruolo presso l’Unità Operativa di Ostetricia e Ginecologia dell’Ospedale Castelli di Verbania (VCO) anche in qualità di responsabile del rischio clinico, delle infezioni a trasmissione verticale e dell’attività ambulatoriale del reparto.
In tale periodo si è inoltre occupato di patologia ostetrica, ecografia ginecologica, colposcopia, chirurgia vaginale, addominale ed endoscopica.
Da aprile 2010 a luglio 2011 ha lavorato come Dirigente medico di ruolo presso l’Unità Operativa di Ostetricia e Ginecologia dell’Ospedale di Ivrea-Cuorgnè (TO).
ATTUALMENTE dirigente medico di ruolo presso l’Unità Operativa di Ostetricia e Ginecologia dell’Ospedale Maria Vittoria di Torino
È lo specialista ginecologo di riferimento per le Infezioni a Trasmissione Sessuale (IST) del Centro
Multidisciplinare per la Salute Sessuale (Ce.Mu.S.S.) dell’ASL Città di Torino,
È responsabile del servizio per la prevenzione e la cura delle MGF dell’ASL Città di Torino.
Professore a contratto di Ostetricia e Ginecologia presso la Facoltà di Medicina di Torino, corso di Laurea in scienze infermieristiche,
Dal 2015 responsabile come Ufficiale Medico del Corpo Sanitario Militare Marittimo, del corso di perfezionamento post-laurea per i Medici Militari dell’Arma presso l’ASL-Città di Torino.
Membro di diverse Società Scientifiche (SIGO, AOGOI, AMCLI, SIMAST), ha partecipato come docente a numerosi congressi e corsi di formazione e di aggiornamento professionale nazionali ed internazionali.
Perito e Consulente Tecnico del Giudice – Tribunale di Torino
Autore o coautore di 35 pubblicazioni scientifiche.
CURRICULUM VITAE ![]() cv dr uca bello.pdf
cv dr uca bello.pdf
I SERVIZI PER LA DONNA
Ostetricia
-
Visita ostetrica e visite in gravidanza
-
Ecografia Ostetrica. Addominale e transvaginale
-
Misurazione della Traslucenza Nucale. Si effettua mediante un esame ecografico che, effettuato nel periodo idoneo (fra le 11 settimane + 4 giorni e le 13 settimane + 6 giorni) permette di calcolare il rischio cromosomico della gravidanza. Eventualmente viene integrato con test biochimici.
-
Ecografia II e III trimestre. Si effettua mediante la valutazione dei parametri biometrici e morfologici del feto secondo le linee guida SIEOG.
-
Amniocentesi
-
Test integrato, Tri-test, NIPT test (test prenatale su DNA fetale)
-
Ecografia ostetrica di secondo livello: finalizzata a far chiarezza su un dubbio di patologia ostetrica di natura malformativa, o di accrescimento fetale, o in caso di parto prematuro: in questo caso si fa sistematicamente ricorso a quanto offerto dalla evoluzione tecnologica della metodica ecografica (doppler, cervicometria, ecc.)
-
Corsi di accompagnamento alla nascita e sostegno in puerperio grazie alla collaborazione delle ostetriche e psicologhe di "Mammaandthecity" Torino
Ginecologia
-
Visita ginecologica: abbinata a ecografia ginecologica (addominale/transvaginale). Quando indicato si può completare l’esame con lo studio doppler
-
Pap test
-
Batteriologici vaginali
-
Ecografia ginecologica
-
Visita senologica associata ad ecografia mammaria
-
Consulenza e trattamento della sterilità di coppia.
-
Consulenza e trattamento delle patologie della menopausa
-
Consulenza e trattamento dei disturbi del ciclo mestruale
-
Consulenza e trattamento delle malattie sessualmente trasmesse ed HPV
-
Trattamento delle displasie genitali: patologie legate alle alterazioni del pap test: HPV test, colposcopia, vulvoscopia, biopsia,
-
Vaccinazioni anti HPV
-
Interventi di chirurgia ambulatoriale (asportazione condilomi, conizzazioni)
-
Consulenza per la contraccezione
-
Posizionamento di spirale medicata (Mirena - Jaydess) sterilizzazione tubarica (Essure)
PER SAPERNE DI PIU' SUL DOTT. LUCA BELLO e
SULLE VARIE PATOLOGIE LEGATE ALLA SALUTE DELLA DONNA
https://www.dottlucabello.com/
*********************
* CONSULTA LE NOSTRE FAQ, TROVERAI CONSIGLI SANITARI DI QUALUNQUE SPECIALIZZAZIONE MEDICA
http://www.poliambulatorioes.it/82/faq

Nato ad Alessandria nel 1973.
Nel 1999 laurea in Medicina e Chirurgia presso l’Università degli studi di Torino, con punti 108/110, discutendo la tesi “Ruolo del metabolismo minerale nella patogenesi dell’ipertensione indotta dalla gravidanza”, cui è stata riconosciuta la dignità di stampa.
Nel I sessione 2000 abilitazione all’esercizio della professione di medico chirurgo con iscrizione all’ordine professionale.
Nel 2003 diploma di Omeopatia, Omotossicologia e Discipline Integrate presso AIOT Milano – Gesellschaft fur Homotoxikologie Baden Baden, discutendo la tesi “Trattamento delle cistiti acute ricorrenti del sesso femminile”.
Nel 2004 specializzazione in Ginecologia e Ostetricia presso l’Università degli studi di Torino, con punti 70/70 e lode, discutendo la tesi “Dieta e rischio di preeclampsia”, cui è stata riconosciuta la dignità di stampa.
Percorso professionale
- Dal 1996 al 1999 allievo interno presso la I clinica ostetrico-ginecologica dell’Ospedale S. Anna (prof Massobrio)
- Dal 1999 al 2004 scuola di specializzazione in Ostetricia e Ginecologia con attività prevalente in ostetricia: gravidanza fisiologica, gravidanza a rischio ed ecografia ostetrico-ginecologica.
- Dal 2004 al 2008 consulente presso il Centro di Ecografia e Diagnosi Prenatale dell’Ospedale S. Anna (dott.ssa Viora).
- Dal 2007 al 2020 dirigente medico presso la S.C. Ostetricia e Ginecologia dell’Ospedale Maria Vittoria di Torino (dott. Armellino), centro di Ostetricia e Neonatologia di III livello e Riferimento per la Laparoscopia Ginecologica.
- Dal 2020 al 2023 responsabile SS Ostetricia presso la S.C. Ostetricia e Ginecologia dell’Ospedale Maria Vittoria di Torino (dott. Contino), con organizzazione clinica del reparto e della sala parto (centro Hub per la gravidanza a rischio, con neonatologia e TIN, > 1000 parti/anno) e degli ambulatori.
- Da luglio 2023 attività clinica come libero-professionista.
Certificati
- Certificate of competence in Ultrasound examination at 11-13+6 weeks (FMF ID: 43770 – London, 03/2006)
- Certificate di competenza avanzata in Ecocardiografia fetale (SIEOG – Torino, 06/2008)
- International Ovarian Tumour Analysis certificate (IOTA 04/2017)
- Attestato di Idoneità al ruolo di Facilitatore/Verificatore nell’ambito del sistema di Accreditamento della Regione Piemonte (Aress – Torino, 03/2009)
- Promozione e pratica dell’allattamento al seno – corso per operatori sanitari (Torino, 05/2009)
- Corso di Rianimazione Neonatale per Esecutori (Torino, 03/2010)
- Corso di Esecutore BLS-D -Basic Life Support and Defibrillation (CdF Torino, 05/2016 – N° 1114559)
- Corso permanente di formazione sul campo per la gestione delle emergenze intrapartali FALCONI (REC S.Anna, 11/2021)
- Certificazione sull’utilizzo clinico del Nexplanon (Medico n° 751 – 03/2022)
- Introductory course on the Bach Flower Remedies (Milano 04/2001)
- Clinica omeopatica omotossicologica in ginecologia e ostetricia (Torino, 04/2002)
- Biochimica dei Sali tissutali del Dr Schuessler per medici (Milano 05/2003)
- Corso di specializzazione Composizione ed utilizzo dei prodotti fitoterapici (San Sepolcro, 10/2007)
CURRICULUM VITAE
PER SAPERE TUTTO SULLE ECOGRAFIE OSTETRICHE:
Innanzitutto: l’ecografia è innocua per il feto?
con le procedure oggi adottate, l’uso diagnostico dell’ecografia è ritenuto esente da rischi.
*Prima di 10 settimane gestazionali è sconsigliato l’utilizzo del Doppler per la rilevazione dell’attività cardiaca.
... ma non tutte sappiamo che esistono diverse tipologie di ecografie effettuate in gravidanza, a cui vengono sottoposte tutte le donne o solo alcune che hanno un rischio aumentato.
*ECOGRAFIA OSTETRICA #PRECOCE
Viene eseguita preferibilmente per via trans-vaginale: è indolore e privo di effetti collaterali.
A partire dalla fine del I trimestre l’ecografia viene invece effettuata l’ECOGRAFIA TRANS-ADDOMINALE, a volte necessaria per controllare la cervice uterina, la localizzazione placentare, di alcune parti fetali che per motivi di posizione non vengono ben visualizzati per via addominale.
*Ecografia “OFFICE”
L’ecografia office (o ecografia di supporto) non è un esame completo ed è utilizzata solo come ausilio alla visita ostetrico-ginecologica per rispondere a quesiti specifici, o per ottenere informazioni per completare la visita clinica;
*Ecografia “STANDARD” DI SCREENING
+ ecografia precoce del 1° trimestre (< 10 settimane)
Le indicazioni specifiche sono perdite vaginali di sangue e/o dolore pelvico.
Tuttavia, viene raccomandata in tutte le gravidanze per la valutazione di:
- sede intrauterina della gravidanza
- presenza dell’embrione/feto
- numero dei feti
- vitalità del feto
- corrispondenza dell’* epoca gestazionale (datazione ecografica della gravidanza).
*L’epoca gestazionale viene corretta ecograficamente sulla lunghezza cranio-caudale o CRL = misura della lunghezza del corpo del feto (escluse le gambe) quando non sia disponibile una ultima mestruazione attendibile o riscontrata una differenza significativa (> 7 giorni)
L’ecografia precoce del I trimestre può rilevare:
- una gravidanza multipla
- un aborto spontaneo
- una gravidanza in sede anomala (p.e. gravidanza extra-uterina)
- oppure può evidenziare anomalie dell'utero e degli annessi uterini (tube/ovaie).
*alcune condizioni patologiche come la gravidanza extrauterina e l'aborto spontaneo, possono richiedere controlli ecografici successivi ed associati ad esami di laboratorio.
In caso di GRAVIDANZA MULTIPLA, è importante definire:
- il numero dei sacchi amniotici (amnionicità)
- il numero delle placente (corionicità)
L’ecografia ostetrica precoce non può escludere altre problematiche della gravidanza oltre quanto specificato. 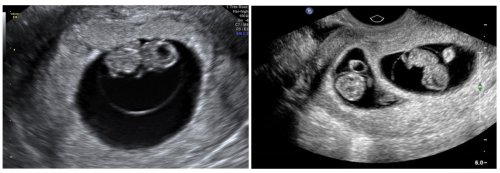
*ECOGRAFIA DEL 1° TRIMESTRE DI GRAVIDANZA CON VALUTAZIONE DELLA TRASLUCENZA NUCALE
(tra 11+0 -13+6 settimane)
- la valutazione della vitalità fetale,
- la misurazione della translucenza nucale,
- la valutazione di base dell’anatomia fetale
- la valutazione del rischio per le comuni trisomie nell’ambito del test combinato. (qualora la donna opti per lo screening per aneuploidie)
In che cosa consiste la misura della TRANSLUCENZA NUCALE (NT)?
*DOVREBBE ESSERE ESEGUITA IN TUTTE LE DONNE IN GRAVIDANZA.
La translucenza nucale normale abbassa il rischio di anomalie fetali, viceversa se aumentata rappresenta un indicatore di rischio per patologie genetiche incluse le più comuni trisomie (es. trisomia 21, 18 e 13) e patologie malformative (anomalie strutturali cardiache o extracardiache).
Si tratta della misurazione dello spessore del tessuto sottocutaneo della nuca del feto, effettuabile fra 11+0 e 13+6 settimane gestazionali, che deve essere valutata, con la corretta metodologia e programmazione, in appropriati ambulatori da operatori certificati e sottoposti a controlli periodici di qualità.
In che cosa consiste la VALUTAZIONE DI BASE DELL’ANATOMIA FETALE nel I trimestre?
Qualora eseguita, questa procedura permette di sospettare alcune malformazioni fetali maggiori e di riferire la gestante per un'Ecografia di Riferimento per valutare approfonditamente l’anatomia fetale, e confermare o meno la sospetta patologia e come poterla gestire.
Tuttavia in questo stadio precoce della gravidanza la valutazione anatomica del feto è molto limitata e maggiormente condizionata da fattori come l’obesità o l’aumentato spessore della parete addominale.
L’ecografia di screening del II trimestre è caratterizzata da una maggiore accuratezza e rimane l’esame ecografico raccomandato per lo screening delle anomalie strutturali del feto.
In quali casi è necessaria una valutazione approfondita dell'anatomia fetale nel I trimestre?
In tutte le pazienti in cui l’esame di screening delle 11+0 e 13+6 settimane rilevi una translucenza nucale maggiore o uguale di 3,5 mm o una sospetta anomalia strutturale fetale, è necessario programmare una valutazione approfondita dell'anatomia fetale presso un Centro con operatori adeguati ad eseguire un'Ecografia di Riferimento*.
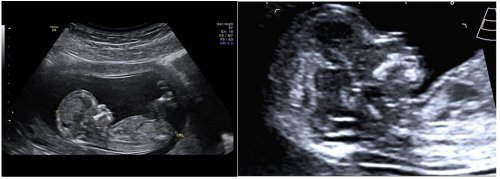
*ECOGRAFIA DI SCREENING DEL 2° TRIMESTRE (“ECOGRAFIA MORFOLOGICA”)
Le malformazioni fetali sono condizioni che complicano la gravidanza di 2-3 donne su 100.
Per tutto c'è il rischio generico ("rischio della popolazione generale") di avere un bambino affetto da malformazione fetale .
Per questo è importante sottoporsi in gravidanza ad esami ecografici di screening per offrire, nel caso, un percorso idoneo da seguire.
Tale indagine si esegue fra 19 e 21 settimane compiute di età gestazionale, e viene
Gli scopi di questo accertamento sono:
- il controllo della vitalità del feto, dell’anatomia e del suo sviluppo
- la valutazione della quantità di liquido amniotico
- la localizzazione placentare
- datazione ecografica della gravidanza (nel caso in cui non sia stata effettuata una ecografia di datazione nel I trimestre)
Che cosa si vede con l’ecografia nel II trimestre di gravidanza?
Questo esame consente di ottenere la misura di alcune parti del corpo del feto ed i valori di tali misure vengono confrontati con quelli delle curve di riferimento per valutare se le dimensioni corrispondono a quelle attese per l’epoca di gravidanza. Nello stesso esame si visualizzano la sede di inserzione placentare, la quantità di liquido amniotico e la struttura dei principali organi e distretti anatomici del feto.
Come si svolge l’esame ecografico del II trimestre di gravidanza?
Il Medico effettua l’esame appoggiando una sonda sull’addome, anche con una certa pressione per ottenere immagini nitide. A volte l’esame non è esaustivo a causa di una posizione fetale sfavorevole o della cattiva visualizzazione di alcuni organi (es. stomaco o vescica vuoti). In questi casi si ripeterà l’ecografia dopo qualche giorno.
Nel caso in cui venga evidenziato un reperto sospetto si richiederà una valutazione ulteriore presso un centro di riferimento per lo studio delle anomalie del feto (Ecografia di Riferimento*).
È possibile rilevare con l’ecografia malformazioni fetali?
A parte rare eccezioni, non esistono anomalie fetali che sono individuabili sempre e con certezza.
Dall'analisi dei dati italiani disponibili emerge che solo il 32% delle anomalie congenite viene identificato in epoca prenatale nel II e III trimestre. Pertanto, per i limiti intrinseci della metodica, è possibile che alcune anomalie fetali, anche gravi, non vengano identificate in epoca prenatale.
La possibilità di individuare una anomalia non dipende necessariamente dalla gravità del difetto ma dalle sue dimensioni e dalla più o meno evidente alterazione dell’immagine ecografica che ne risulta.
L’accuratezza dello studio ecografico può essere limitata
- dalla sfavorevole posizione del feto in utero,
- dalla ridotta quantità di liquido amniotico
- dalla presenza di cicatrici addominali,
- gemellarità,
- nodi di mioma
- scarsa penetrazione degli ultrasuoni attraverso la parete addominale materna (condizione frequente nelle gestanti obese).
Inoltre, un gruppo di malformazioni a carico di ciascun distretto anatomico del feto (cosiddette evolutive) può comparire solo in epoca di gravidanza avanzata o dopo il parto e quindi non rilevabile nel corso dell’esame ecografico di screening effettuato nel II trimestre. Per tutti questi motivi, anche se un esame ecografico di screening del feto nel II trimestre si conclude con un esito normale (maggior parte dei casi) non è comunque possibile essere del tutto certi.
È possibile con l’ecografia sospettare anomalie genetiche?
Non tutte le malattie genetiche presentano malformazioni rilevanti ed evidenziabili all’esame ecografico.
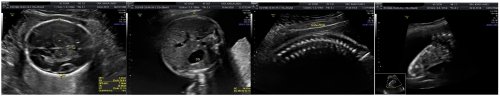
*ECOGRAFIA DI SCREENING DEL 3° TRIMESTRE(“ECOGRAFIA DI ACCRESCIMENTO”)
Gli scopi per il quale tale accertamento viene proposto ed effettuato sono la valutazione della crescita fetale, della quantità di liquido amniotico e della localizzazione placentare.
- Nella popolazione a basso rischio l’ecografia del III trimestre ha una buona performance, superiore a quella della misura sinfisi fondo, nell’identificare feti con restrizione di crescita o feti grandi per l’epoca gestazionale e può diagnosticare anomalie strutturali ad insorgenza tardiva.
- Nella popolazione ad alto rischio per problematiche di crescita fetale, l’ecografia del III trimestre permette di identificare alterazioni dell’accrescimento fetale e/o anomalie del liquido amniotico. In questa popolazione, potrebbe rendersi necessaria anche una valutazione della velocimetria Doppler dei distretti utero-placentari e/o fetali, a seconda dell’epoca gestazionale e della patologia sottostante.
Nelle donne con sospetta localizzazione anomala della placenta è indicata l’esecuzione di una ecografia trans-vaginale per la diagnosi di placenta previa o placenta bassa.
Nei casi di sospetto accretismo placentare (invasione anomala della placenta) è indicato un inquadramento più approfondito presso i centri con adeguata esperienza in tale valutazione.
Che cosa si vede con l’ecografia nel III trimestre di gravidanza?
Nel III trimestre si effettuano misurazioni di alcune strutture del feto, ed i valori vengono confrontati con le curve di riferimento per valutare se corrispondono all’epoca di gravidanza.
In questo stesso periodo si visualizzano
- la sede di inserzione placentare,
- la quantità di liquido amniotico
- alcuni organi fetali
Tra i fattori che limitano l’esame ecografico vi sono
- l’obesità materna,
- la presenza di cicatrici addominali,
- fibromatosi uterina,
- liquido amniotico ridotto
- la posizione fetale sfavorevole
- gravidanze gemellari.
È possibile che la condizione di alcuni organi (es. stomaco o vescica vuoti) non consentano il completamento dell’indagine al primo tentativo: questo potrebbe richiedere un ulteriore tentativo nei giorni successivi.
Nel caso in cui venga evidenziato un reperto sospetto il Medico ne discuterà con la persona assistita. È possibile che si renda opportuna una valutazione ulteriore presso un centro di riferimento.
È possibile rilevare con l’ecografia malformazioni fetali nel III trimestre?
Il riconoscimento delle malformazioni non è un obiettivo specifico dell’ecografia del III trimestre. La valutazione ecografica verrà rivolta al ventricolo cerebrale distale più facilmente visibile, alle 4 camere cardiache, allo stomaco, ai reni e alla vescica.
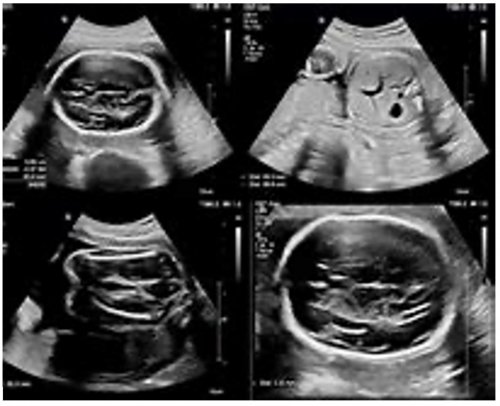
*EcografiE SPECIFICHE in condizioni di rischio aumentato
+ ECOGRAFIA DI RIFERIMENTO*
E' una ecografia particolarmente approfondita eseguita da medici esperti con apparecchiature ecografiche di alto livello per approfondire quadri ecografici fetali sospetti evidenziati all’esame di screening o per condizioni specifiche materne di elevato rischio malformativo fetale.
Le ecografie di riferimento sono
- l’ecocardiografia fetale
- la neurosonografia fetale,
volte ad escludere o confermare anomalie congenite fetali di specifici distretti anatomici (cuore e sistema nervoso).
L'indicazione principale all'Ecografia di Riferimento è il riscontro all’esame ecografico di screening di reperti anomali, sospetti o non chiari, a carico di uno o più distretti anatomici
Tuttavia si fa anche se vi sono anche alcune patologie materne o malformazioni fetali nelle gravidanze precedenti che aumentando il rischio malformativo fetale nella gravidanza in corso.
Fattori di rischio materno:
+ Diabete pregravidico
+ Obesità materna (BMI > 40)
+ Infezioni materne (Citomegalovirus, Toxoplasmosi, Rosolia, Parvovirus B19, Varicella, HIV)
+ Assunzione/esposizione a farmaci teratogeni
+ Rischio di anemia fetale (infezione da parvovirus B19 o test di Coombs indiretto positivo a titolo elevato)
+ Familiarità per malformazione
Fattori di rischio fetale:
+ Aspetti ecografici anomali allo screening
+ NT aumentata nel I trimestre (> 3.5 mm - 99° centile)
+ Iposviluppo fetale precoce
L'Ecografia di Riferimento si differenzia dall'ecografia ostetrica di screening per:
1) è un esame a cui vengono sottoposte esclusivamente le gestanti che presentino un rischio aumentato o un sospetto per malformazione fetale.
2) Scopo: l'Ecografia di Riferimento è un esame "diagnostico" ossia ha lo scopo di escludere o diagnosticare la presenza di una malformazione fetale.
3) Operatori: L'Ecografia di Riferimento viene eseguita da medici esperti nella diagnosi e nella gestione delle malformazioni fetali.
4) Modalità di esecuzione dell'esame: Nell'Ecografia di Riferimento è spesso richiesto, oltre all'approccio trans-addominale, anche quello trans-vaginale.
Qual è l'epoca gestazionale di esecuzione dell'Ecografia di Riferimento?
Va eseguita comunque in tempi brevi a qualunque epoca gestazionale sia stato posto il sospetto.
Se è invece legata a patologie familiari o materne alcune delle quali possono essere preesistenti alla gravidanza, l'esame diagnostico va programmato per tempo ( e generalmente, verrà eseguito tra 19-21 settimane, epoca in cui generalmente si esegue l'esame di screening del II trimestre.
Cosa accade se all'Ecografia di Riferimento non viene confermata l’esistenza di una malformazione fetale?
Se non sono diagnosticate anomalie fetali, non sarà̀ necessario procedere ad ulteriori approfondimenti.
Cosa accade se all'Ecografia di Riferimento viene diagnosticata una malformazione fetale?
La coppia dovrà ricevere informazioni dettagliate sulla condizione patologica evidenziata e su indagini di approfondimento per una migliore definizione della prognosi fetale come CVS, amniocentesi, ecocardiografia fetale, neurosonografia fetale, RMN.
Inoltre, alla coppia dovrebbe essere offerto un consulto multidisciplinare
- ginecologo ostetrico esperto in medicina fetale,
- pediatra,
- genetista,
- psicologo
Qual è l'accuratezza dell'Ecografia di Riferimento?
E' superiore a quella delle ecografie di screening, ma varia considerevolmente a seconda del tipo di anomalia considerata. Tra i fattori che limitano l'accuratezza dell’Ecografia di Riferimento vi sono:
- Epoca gestazionale di effettuazione dell'esame: ad epoche gestazionali precoci è possibile che diverse malformazioni possano non essere identificate sia per le ridotte dimensioni degli organi del feto, sia per la manifestazione tardiva di alcune anomalie congenite.
- Evolutività delle anomalie fetali: alcune anomalie fetali sono evolutive ossia si rendono evidenti tardivamente nel corso del III trimestre di gravidanza o solo in epoca postnatale.
- Fattori limitanti l’esame: La possibilità̀ di individuare una anomalia non è sempre correlata alla sua gravità ma dipende dalla più o meno evidente alterazione dell’immagine ecografica che ne risulta. Pertanto è possibile che alcune anomalie fetali, anche gravi, non vengano rilevate. Può essere condizionata dalla posizione del feto, dalla quantità di liquido amniotico e dalla presenza di cicatrici addominali, gemellarità, miomi ed aumentata impedenza acustica agli ultrasuoni della parete addominale materna (frequente nell’obesità
- Per tutti questi motivi il normale esito di una Ecografia di Riferimento non garantisce la nascita di un bambino senza alcuna malformazione.
Qual è il rischio che alcune anomalie riscontrate all'Ecografia di Riferimento non vengano confermate alla nascita?
Questa eventualità esiste, ma è maggiore per le anomalie minori. Può anche accadere che reperti anomali evidenziati all’ecografia di riferimento possano essere transitori e risolversi con il procedere della gravidanza o dopo la nascita.
*ECOCARDIOGRAFIA FETALE
E' un esame diagnostico condotto mediante una apparecchiatura ad ultrasuoni da un medico esperto nello studio del cuore fetale, mirato alla valutazione delle strutture cardiache del feto, della sua funzione e alla diagnosi di eventuali malformazioni cardiache maggiori del feto.
Quando è indicata? È un esame di approfondimento rivolto a un gruppo selezionato di gestanti, che presentano un rischio aumentato di avere un feto affetto da cardiopatia congenita.
L'indicazione principale all'Ecocardiografia Fetale è il riscontro all’esame ecografico di screening di reperti anomali, sospetti o non chiari, a carico del cuore fetale.
Tuttavia vi sono anche indicazioni preesistenti alla gravidanza come alcune patologie materne (diabete mellito pregravidico, fenilchetonuria, patologia autoimmuni-Ab anti-Ro e anti-La-) o storia di malformazioni cardiache nelle gravidanze precedenti che aumentano il rischio di cardiopatia nella gravidanza in corso e rendono opportuna la programmazione di una ecocardiografia fetale.
Come si effettua l’esame? Il medico appoggia una sonda sull'addome materno alla ricerca di scansioni idonee allo studio del cuore fetale. Mediante il color doppler vengono poi indagate le modalità e la direzione del flusso nelle cavità cardiache. Si tratta di un esame complesso e proprio per tale motivo l’ecocardiografia non sempre può essere effettuata in modo completo al primo tentativo. Questo non vuol dire che ci siano dei problemi: ad esempio una posizione del feto non ottimale può portare ad un allungamento della durata dell’esame o alla effettuazione di un ulteriore tentativo nel corso della stessa seduta o anche nel giorno/i successivo/i.
Quando si effettua l’ecocardiografia fetale? L’epoca di gestazione in cui eseguire l’ecocardiografia fetale dipende da molteplici fattori, inclusi l’indicazione e l’epoca gestazionale in cui viene sospettata la cardiopatia congenita. Anche se l’epoca ideale per l’esecuzione dell’ecocardiografia fetale è quella compresa tra 20 e 22 settimane, è possibile eseguire tale esame diagnostico anche in epoche gestazionali più precoci. Per ecocardiografia fetale precoce si intende uno studio del cuore fetale eseguito entro 16 settimane. In questo caso però, data la minore accuratezza diagnostica dell'esame a queste epoche gestazionali precoci, l'esame verrà ripetuto fra 20-22 settimane. Inoltre, in caso di rischio specifico per cardiopatie evolutive, può essere opportuna l’effettuazione di un ulteriore esame ecocardiografico nel III trimestre di gravidanza.
L’ecocardiografia fetale ha limiti diagnostici? Si ritiene che tale esame sia in grado di individuare solo una parte delle cardiopatie congenite fetali. L’accuratezza diagnostica dell’esame varia a seconda del tipo di cardiopatia considerata ed è ridotta dalla presenza di fattori limitanti come l’obesità materna, la presenza di cicatrici addominali o miomi uterini, liquido amniotico ridotto, la posizione fetale sfavorevole e l’esecuzione dell’esame nelle gravidanze gemellari. Inoltre alcuni difetti cardiaci possono non essere evidenziati in utero per le loro ridotte dimensioni o per la loro evolutività, per cui possono non risultare evidenziabili a 20-22 settimane ma svilupparsi in epoche successive della vita intrauterina o rendersi manifesti solo dopo la nascita.
Qual'è il rischio che alcune anomalie cardiache riscontrate all'Ecocardiografia fetale non vengano confermate alla nascita? Questa eventualità esiste, ma è maggiore per le anomalie minori. Può anche accadere che reperti anomali evidenziati all’ecocardiografia fetale possano essere transitori e risolversi con il procedere della gravidanza o dopo la nascita.

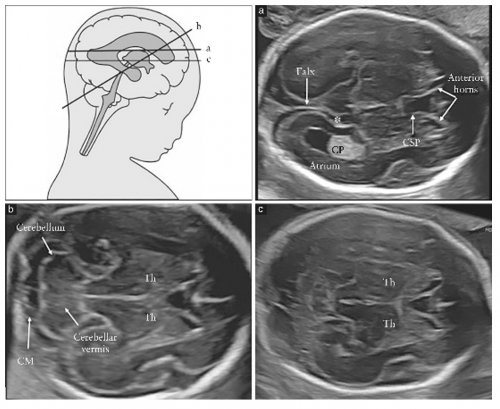
+ NEUROSONOGRAFIA FETALE
E’ un esame diagnostico mirato alla valutazione dettagliata del sistema nervoso centrale del feto. L'esame consiste nel visualizzare le varie strutture anatomiche che compongono il cervello fetale e la colonna vertebrale allo scopo di verificarne la normalità o diagnosticarne una eventuale patologia.
Quando è indicata? L'indicazione principale è il sospetto di una malformazione del cervello o della colonna vertebrale all'esame di screening del II trimestre. Tuttavia vi sono anche indicazioni preesistenti alla gravidanza come alcune patologie materne o storia di malformazioni fetali nelle gravidanze precedenti che aumentano il rischio malformativo fetale del cervello e della colonna nella gravidanza in corso.
Come viene eseguita? Dipende dalla posizione del feto nell’utero. Nei casi in cui la testa del feto è rivolta in basso l'approccio più utilizzato è per via trans-vaginale mediante l’introduzione di una sonda ecografica in vagina Nel caso in cui la testa del feto è rivolta in alto l’esame verrà effettuato per via trans-addominale.
Quando viene effettuata? L’epoca ideale è tra 20 e 22 settimane. In caso di rischio specifico per anomalie evolutive, può essere opportuna l’effettuazione di un ulteriore esame nel III trimestre di gravidanza. L’epoca di gestazione in cui eseguire la neurosonografia fetale dipende da molteplici fattori, inclusi l’indicazione e l’epoca gestazionale in cui viene sospettata la anomalia congenita.
La neurosonografia fetale ha limiti diagnostici? Anche se effettuato da un operatore esperto, non può individuare tutte le malformazioni del sistema nervoso centrale. La sua capacità diagnostica è anche in relazione all’epoca di gravidanza poichè alcune patologie cerebrali possono comparire solo nel III trimestre di gravidanza o dopo la nascita.
Cosa accade nel caso in cui venga riscontrata una patologia dell'encefalo o della colonna vertebrale? Se viene diagnosticata la coppia dovrebbe ricevere informazioni dettagliate sulla condizione patologica e su eventuali indagini di approfondimento per una migliore definizione della prognosi fetale. Inoltre, verrà offerto un consulto multidisciplinare.
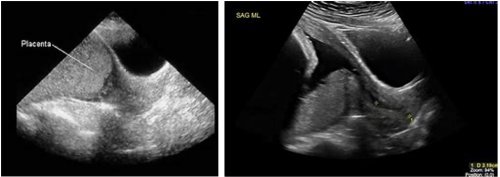
+ ESAME ECOGRAFICO PER SOSPETTA PLACENTA PREVIA/ACCRETA
Che cosa sono i PAS disorders? I PAS disorders (Placenta Accreta Spectrum Disorders) rappresentano uno spettro di condizioni patologiche che vanno da una semplice aderenza patologica della placenta ad una condizione di vera invasione del miometrio che può arrivare anche al coinvolgimento di organi extrauterini (più frequentemente vescica e regioni parametriali).
Che cosa è? E' un esame diagnostico condotto mirato alla valutazione di alcuni segni caratteristici di una anomala aderenza o anomala invasione della placenta nel miometrio o in altri organi contigui.
Quando è indicata? È un esame di approfondimento rivolto ad alcune gestanti che presentano un rischio aumentato di essere affette dal disturbo PAS. I fattori di rischio più importanti sono il numero di pregressi tagli cesarei e l’inserzione bassa della placenta o la placenta previa localizzata nella parete anteriore dell’utero.
Quando si effettua l’esame? successivamente all’ecografia di screening del II trimestre in caso di placenta previa anteriore in paziente con uno o più pregressi tagli cesarei : di solito si aggiunge una ecografia transvaginale a circa 36 settimane di gestazione utile a definire la modalità del parto.
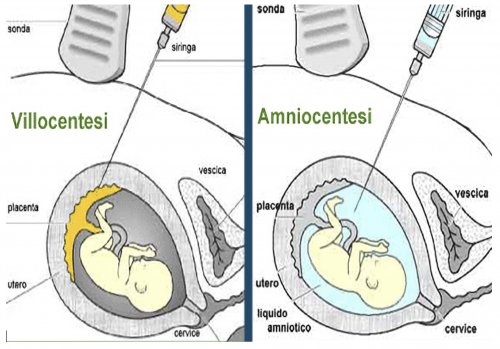
+ AMNIOCENTESI
L’amniocentesi consiste nel prelievo di liquido amniotico sotto guida ecografica mediante un ago sottile, effettuabile dalla 15° settimana compiuta di età gestazionale.
Dopo l’individuazione mediante ecografia di una falda adeguata di liquido amniotico si procede all’inserimento dell'ago fino ad attraversare la membrana del sacco amniotico: se ne aspira 15-20 cc che viene raccolti in provette.
Quali sono le motivazioni per le quali una donna può decidere di sottoporsi all’amniocentesi?
secondo il Decreto Ministeriale del 10/9/1998:
+ l’età materna avanzata (> 35 anni),
+ la presenza di un assetto cromosomico particolare in uno o in ambedue i genitori,
+ un precedente figlio con malattia cromosomica,
+ malformazioni fetali rilevate all’esame ecografico,
+ un test di screening ( es. test combinato) che indichi un rischio elevato per trisomia 21 o altra anomalia,
+ una consulenza genetica che suggerisca l’effettuazione dell’esame.
Resta ferma la facoltà della persona assistita che si trova nelle suddette condizioni di rischio di non sottoporsi all’esame.
Obiettivi della metodica diagnostica: la determinazione del cariotipo fetale, l’esame del DNA fetale o l’eventuale ricerca di agenti infettivi virali o protozoari.
In quale percentuale il prelievo ha successo? Il successo del prelievo è del 98% al primo tentativo e del 99,8 % ad un eventuale secondo tentativo.
È’ un esame che richiede una particolare preparazione? Non è necessaria alcuna preparazione specifica.
E’ un esame doloroso? Possono presentarsi complicazioni? L’esame non è doloroso. Possono però verificarsi complicazioni. I rischi materni sono quelli comuni alle procedure invasive; i rischi fetali sono l’aborto e/o complicanze della gravidanza che presentano una incidenza dell’0,5 -1 % circa.
+ PRELIEVO DEI VILLI CORIALI PER VIA TRANSADDOMINALE (VILLOCENTESI)
Il prelievo dei villi coriali (CVS) consiste nel prelievo di frammenti della placenta sotto guida ecografica continua mediante un ago sottile ed è effettuabile dalla 10° settimana Dopo l’individuazione mediante ecografia della zona della placenta più facilmente accessibile attraverso l'inserimento di un ago si raggiunge il corion.
Quali sono le motivazioni per le quali una donna può decidere di sottoporsi al prelievo dei villi coriali?
secondo il Decreto Ministeriale del 10/9/ 1998,:
+ l’età materna avanzata (> 35 anni),
+ la presenza di un assetto cromosomico particolare in uno o in ambedue i genitori,
+ un precedente figlio con malattia cromosomica,
+ malformazioni fetali rilevate all’esame ecografico,
+ un test di screening (es. test combinato) che indichi un rischio elevato per trisomia 21 o altra anomalia,
+ una consulenza genetica che suggerisca l’effettuazione dell’esame.
Resta ferma la facoltà della persona assistita che si trova nelle suddette condizioni di rischio di non sottoporsi all’esame.
L’esame è effettuabile in tutti i casi? Il successo del prelievo è del 98% al primo tentativo e del 99,8 % al secondo tentativo
E’ un esame doloroso? Possono presentarsi complicazioni? L’esame è ben tollerato, Possono verificarsi complicazioni. I rischi materni sono quelli comuni a alle procedure invasive; sono possibili, seppur molto raramente, complicazioni materne anche gravi; il rischio fetale principale correlato al prelievo dei villi coriali è l’aborto.
E’ un esame diagnostico che ha dei limiti? L’accuratezza diagnostica nell’analisi del cariotipo fetale è molto elevata. Sono riportate in letteratura percentuali di fallimento dell’analisi citogenetica dello 0,5-1%, falsi positivi nell’ 1% circa e quasi sempre per la presenza di mosaicismi placentari (90% dei casi); falsi negativi in percentuale di 1:20000 casi. In caso di mosaicismo può essere suggerito dalla consulenza genetica procedere ad amniocentesi.
+ ecografiE SU RICHIESTA
+ECOGRAFIA TRIDIMENSIONALE (3/4D)
L’ecografia tridimensionale si basa sulla ricostruzione ed elaborazione computerizzata delle normali immagini ecografiche bidimensionali. Si possono ottenere delle immagini tridimensionali (3D), cioè immagini statiche che vengono analizzate successivamente da vari punti di vista ed in tre dimensioni, oppure immagini quadridimensionali (4D), dove la quarta dimensione è rappresentata dal tempo, cioè si hanno immagini tridimensionali in movimento e in tempo reale.
L’ecografia 3D non ha alcuna utilità per l’identificazione di eventuali patologie del feto.
La valutazione dell’anatomia fetale può e deve essere fatta con l’ecografia bidimensionale che permette di ottenere delle sezioni adeguate, seppure meno belle, del corpo del feto e quindi di vari organi.
Può essere utile per la valutazione di alcune malformazioni fetali già diagnosticate oppure per chiarire alcuni quadri sospetti.
È dimostrato da alcune pubblicazioni che la visualizzazione del feto in 3D e 4D consente ai genitori di iniziare precocemente un rapporto affettivo e relazionale con il proprio bambino.
Va segnalato che per avere una buona immagine tridimensionale è indispensabile che il feto sia messo nella posizione adatta, che vi sia sufficiente quantità di liquido amniotico fra il feto e la parete uterina, che non vi siano anse del cordone ombelicale davanti alla faccia ecc. per cui spesso le immagini ottenute sono deludenti.
L’epoca migliore per l’ecografia 4D è quella compresa fra le 25 e le 29 settimane di gestazione
+ ECOGRAFIA GINECOLOGICA
Che cosa è l’ecografia ginecologica? Si tratta di un esame ecografico dell’apparato genitale femminile interno (utero e annessi ovvero tube e ovaie).
Come si esegue? L’ecografia ginecologica può essere effettuata in tre modi:
1) Ecografia trans-vaginale: esame effettuato dopo svuotamento della vescica introducendo una sonda all’interno della vagina coperta da un guanto o un involucro apposito monouso.
Rappresenta la modalità di effettuazione più indicata nella maggior parte delle condizioni cliniche. 2) Ecografia trans-addominale: esame effettuato dopo adeguato riempimento vescicale appoggiando la sonda sull’addome, soprattutto in presenza di condizioni particolari (es. paziente virgo, stenosi vaginale) o in caso di quesiti specifici come in presenza di voluminose cisti ovariche non completamente valutabili per via trans-vaginale o trans-rettale.
3) Ecografia trans-rettale: esame effettuato dopo lo svuotamento della vescica introducendo una sonda all’interno del canale anorettale coperta da un guanto o da un coprisonda monouso. L’ecografia trans-rettale consente una valutazione dell’apparato genitale interno con buona risoluzione e rappresenta una alternativa all’approccio transvaginale in caso di specifiche condizioni cliniche (paziente virgo, stenosi vaginale, pregressa terapia radiante…).
Quando si esegue? può essere eseguito in ogni momento del ciclo mestruale o in menopausa; a volte è opportuno effettuare l’ecografia in un particolare periodo del ciclo.

Ho maturato la mia esperienza lavorando presso diverse strutture ospedaliere, anche universitarie, dove sono stata Dirigente Medico, per poi dedicarmi completamente all’attività ambulatoriale.
Questo percorso mi ha dato l'opportunità di seguire e curare molte donne in diversi momenti cruciali della loro vita, prendendomi cura della loro salute sessuale e riproduttiva, attraverso una diagnosi precoce ed una terapia personalizzata.
In particolare:
- ECOGRAFIA OSTETRICA:
Mi occupo di ecografia ostetrica, supportando le donne durante il loro percorso di gravidanza attraverso l’effettuazione di esami ecografici, con particolare attenzione allo screening prenatale delle aneuploidie (screening Sindrome Down) in quanto operatore accreditato per l’esecuzione della traslucenza nucale, e allo studio della morfologia fetale e dell’accrescimento del feto durante l’intera gestazione.
- ECOGRAFIA GINECOLOGICA
Effettuo esami ecografici ginecologici (transvaginali e sovrapubici) in tutte le età della vita della donna, con lo scopo di supportare l’esame clinico o di identificare le più frequenti patologie ginecologiche benigne e maligne.
- UROGINECOLOGIA
Seguo pazienti con problematiche uroginecologiche (prolasso/incontinenza/disturbi della sessualità), in ogni fase della vita (adolescenza, età fertile, gravidanza, puerperio/post-partum e menopausa) e laddove si riscontrino problematiche legate al pavimento pelvico, con l’obiettivo di preservare il benessere pelvi-perineale della donna, attraverso interventi assistenziali di prevenzione, diagnosi e trattamento volti a garantire una qualità di vita il più elevata possibile per ciascuna donna.
Il pavimento pelvico è una struttura anatomica formata da muscoli che chiudono in basso il bacino, costituendo così il fondo della cavità addomino-pelvica, sul quale appoggiano la vescica, l’utero e il sistema anorettale.
Questi muscoli, in alcuni periodi della vita della donna possono essere particolarmente stressati, ad esempio in gravidanza e/o nel parto.
Da qui possono nascere le problematiche del perineo e degli organi contenuti al suo interno:
- Prolasso degli organi genitali (vescica, utero e retto)
- Disturbi minzionali: incontinenza urinaria, difficoltà alla minzione e infezioni urinarie ricorrenti
- Disturbi della sessualità (dolore ai rapporti, dolore pelvico/vaginismo, ecc).
L’obiettivo di cura è quello di preservare il benessere pelvi-perineale della donna attraverso interventi assistenziali di prevenzione, diagnosi e trattamento al fine di garantire una qualità di vita il più elevata possibile per ciascuna donna.
Approfondimenti
Grazie alla uroginecologica attraverso un'accurata anamnesi e ad un esame clinico mirato sarà possibile inquadrare i disturbi e programmare un percorso terapeutico mirato:
- visita uroginecologica con stress test
- Q-tip test
- PC test
- valutazione del residuo vescicale postminzionale
E’ necessario presentarsi con esame urine e urocoltura, diario minzionale e vescica piena (bere un’ora prima della visita due bicchieri di acqua).
+ Esame urodinamico invasivo: è un esame di secondo livello, richiesto dallo specialista.
E' richiesta un’urocoltura negativa recente (non antecedente ad un mese) e la vescica piena (bere due bicchieri di acqua un’ora prima dell’esame). Non è necessario il digiuno.
L’esame è costituito da vari step: colloquio informativo, anamnesi, visita ginecologica, eventuale ecografia, flussimetria, studio della funzionalità uretrale e vescicale.
Prevede il posizionamento di un catetere vescicale e uno rettale, di piccole dimensioni, i quali verranno rimossi al termine dell’indagine.
+ Addestramento all’autocateterismo: la donna è seguita da un professionista che le illustrerà brevi cenni di anatomo-fisiologia dell’apparato urinario, le spiegherà la corretta tecnica e l’aiuterà a sviluppare la manualità al fine di raggiungere il grado di autonomia necessario ad eseguire il cateterismo a domicilio.
+ Rieducazione e riabilitazione: è un percorso individuale e personalizzato che prevede una parte teorica di informazione, di educazione a stili di vita e abitudini igienico-comportamentali corretti e una parte pratica, in cui si adottano tecniche differenti a seconda del problema da trattare. Ogni seduta ha una durata di circa 60 minuti. Il numero e la frequenza degli incontri saranno valutati in accordo con il professionista.
+ Terapia chirurgica del prolasso: prevede interventi personalizzati sia per via vaginale sia di tipo laparoscopico (colpo isterectomia, cistouretropessi, colpocleisi, sospensione al sacro spinoso e sacropessi), che tengano conto della qualità di vita della donna (età, aspetto sessuale, sociale, lavorativo, ecc).
+ La terapia chirurgica dell’incontinenza urinaria, dopo fallimento del trattamento farmacologico e riabilitativo, prevede o il posizionamento di benderella medio uretrale o iniezione di materiale protesico (bulking agents) o di tossina botulinica.
MENOPAUSA
CURRICULUM VITAE

GINECOLOGO
SPECIALIZZAZIONE IN GINECOLOGIA

GINECOLOGIA - OSTETRICIA
Ostetricia 1° livello e Ginecologia 2° livello
Si è laureata il 16 ottobre 2009 in Medicina e Chirurgia presso l’Università discutendo la tesi “Effetti del timing della somministrazione di LH in corso di superovulazione nella fecondazione in vitro”.
Si è specializzata in Ginecologia ed Ostetricia nel luglio del 2017.
Ha frequentato diversi corsi specialistici, tra cui Protocolli terapeutici di stimolazione PMA (Procreazione Medicalmente Assistita), lavorando sia presso enti ospedalieri italiani che presso l'ospedale dell'università di Coimbra in Portogallo.
Dal 2010 al 2012 ha prestato assistenza medico sanitaria in sostituzione di diversi Medici di Base a Torino, Santena, Chieri, Arignano.
Dal 2014 al 2015 è stata medico specializzando in Ginecologia e Ostetricia, prestando attività ambulatoriale ecografica e diagnostica prenatale, presso il reparto di Ostetricia e Medicina dell'età prenatale - Policlinico Sant'Orsola - Malpighi di Bologna.
Dal 2012 al 2017 (luglio) è medico specializzando con attività di reparto, sala parto, sala operatoria, ambulatorio e pronto soccorso, presso SOC Ginecologia e Ostetricia dell'Azienda Ospedaliera Cardinal Massaia di Asti.
Dopo la specializzazione diventa medico dirigente presso lo stesso ospedale con le medesime mansioni che ricopre tutt'ora.

Laureato in Medicina e Chirurgia presso Universita' degli Studi di TORINO.
Iscritto all'Albo Provinciale dell'Ordine dei Medici Chirurghi di TORINO.
Specializzato in Ginecologia e Ostetricia presso lo stesso Ateneo con il massimo dei voti.
Esperienza lavorativa quarantennale svolta fra Ospedali, Cliniche, Ambulatori Specialistici e Consultori Familiari.
Trattamenti specialistici su:
- Contraccezione
- Gravidanza
- Patologia utero e annessi
- Prevenzione oncologica e malattie sessualmente trasmesse
- Menopausa
- Senologia
Pap test batteriologico vaginale

GINECOLOGA
Dott.ssa GERVASONI FIAMMETTA - GINECOLOGA ED OSTETRICA
Mi sono laureata in Medicina e Chirurgia presso l’Università degli Studi di Torino nel 2019 con votazione 110/110 e Lode, Dignità di Stampa e Menzione d’onore ed ho conseguito l’abilitazione alla Professione di Medico Chirurgo nello stesso anno.
Ho conseguito la Specializzazione in Ginecologia e Ostetricia presso l’Università degli Studi di Torino nel 2024 con votazione 70/70 e Lode.
Attualmente sono Dirigente Medico di I livello presso la Struttura Complessa di Ginecologia e Ostetricia nel Nuovo Ospedale degli Infermi di Biella, nonché Responsabile del Centro Ecografico del medesimo presidio.
Durante gli anni di specialità mi sono appassionata e dedicata all’attività clinica e scientifica nell’ambito della patologia della gravidanza, della medicina prenatale, dell’ecografia ostetrica e ginecologica.
Nel 2023 ho partecipato alla Missione Internazionale dell’Emergency Medical Team 2 della Regione Piemonte in Turchia in seguito al noto terremoto: è stata un’esperienza medica, chirurgica e umana a tutto tondo, che ha riportato la mia professione alla sua vera essenza: l’aiuto.
Credo fermamente che si debba puntare all’eccellenza accostando alla buona pratica clinica una formazione continua: attualmente infatti frequento il Master di II livello di Medicina Materno - Fetale presso l’Ospedale Sant’Anna di Torino.
Mi dedico quotidianamente alla gestione:
- delle gravidanze fisiologiche e a rischio
- allo screening e alla diagnosi prenatale
- all’ecografia ostetrica e ginecologica
Effettuo inoltre:
- visite pre-concezionali,
- visite post-partum,
- counselling contraccettivi

GINECOLOGA
GINECOLOGIA E OSTETRICIA

GINECOLOGIA - OSTETRICIA
MEDICO CHIRURGO SPECIALISTA IN GINECOLOGIA E OSTETRICIA
ESPERIENZE LAVORATIVE
02/12/2019–Present Consultant Obstetric-Gynecology Department
ASL "Città di Torino" - Ospedale Maria Vittoria - Via Cibrario 72, Torino (Italy)
16/04/2018–01/12/2019 Consultant Gynecologic-Oncology Department
Istituto Nazione dei Tumori - Via Venezian 1, Milano (Italy)
01/08/2017–15/04/2018 Research Contract Renewal- Assegno di ricerca cofinanziato - 2nd year
"Trattamento dei tumori nelle portatrici di mutazioni di BRCA 1 e 2 "
Department of Gynecologic Oncology, Ospedale Mauriziano Umberto I, University of Turin, Prof.ssa Nicoletta Biglia.
01/08/2016–31/07/2017 Research contract - Assegno di ricerca confinanziato - 1st year
"Trattamento dei tumori nelle portatrici di mutazioni di BRCA 1 e 2 "
Department of Gynecologic Oncology, Ospedale Mauriziano Umberto I, University of Turin, Prof.ssa Nicoletta Biglia.
30/06/2011–04/07/2016 Resident, Ob/Gyn Department
Department of Gynecology and Obstetrics, University of Turin.
2010–2011 Schoolarship
Department of Gynaecological Oncology, Ospedale Mauriziano Umberto I, Turin.
- Schoolarship: “The role of obesity on the pathological features and prognosis of breast cancer in pre and post- menopausal".
2009–2010 Schoolarship
Department of Gynaecological Oncology, IRCC Candiolo (TO).
- Schoolarship: “Preservation of the lymphatics and sensory nerve of the arm in the axillary surgery for breast cancer".
24/11/2017–09/06/2018 Partecipant
Course in sexology and applied clinical psychology.
A.I.S.P.A. Associazione Italiana Sessuologia Psicologia Applicata, Milano (Italia)
2008–2016 First Aid Tutor
Formation of the person responsible for the safety, prevention, protection, and corporate insiders to First Aid.
CV Dott.ssa LIBERALE VIOLA

GINECOLOGIA ED OSTETRICIA
MEDICO CHIRURGO SPECIALISTA IN GINECOLOGIA E OSTETRICIA





